问题索引:
一、【问题】呕血的出血量与活动性判断。
二、【问题】便血的常见病因。
三、【问题】便血的临床表现。
四、【问题】便血的伴随症状和意义。
五、【问题】正常胆红素代谢。
六、【问题】黄疸分类。
七、【问题】黄疸鉴别。
具体解答:
一、【问题】呕血的出血量与活动性判断。
【解答】
(一)出血量的判断
1.大便颜色和隐血试验 ①出血量5~50ml,大便隐血试验阳性;②出血量50~100ml 以上黑便,出血量500ml以上呕血伴柏油样便。
2.临床症状 ①出血量少于400ml:可无自觉症状;②急性出血在400ml以上:出现头晕、心慌、冷汗、乏力、口干等症状;③出血在1200ml以上:有晕厥、四肢冰凉、烦躁不安、尿少等休克症状,如果不能及时补充血容量,可危及生命;④急性上消化道出血达2000ml以上:除晕厥外,尚有气短、无尿症状。
3.脉搏和血压 ①出血量800ml以上(占总血量的20%):心率加快,脉搏快而弱,收缩压可正常或稍升高,脉压缩小。②出血量800~1600ml(占总血量的20%~40%):脉搏快而弱,每分钟增至100~120次以上,收缩压可降至70~80mmHg,脉压小,多已出现休克症状和体征;③出血量已达1600ml以上(占总血量的40%):脉搏细微,甚至摸不清。收缩压可降至50~70mmHg,更严重出血,血压可降至零,迅速导致失血性休克死亡。
4.休克指数 休克指数=脉率/收缩压,正常值=0.58,表示血容量正常,指数=1,失血 800~1200ml(占总血量20%~30%);指数>1,失血1200~2000ml(占总血量30%~50%)。
5.其他判断指标 ①血象:血红蛋白测定、红细胞计数、血细胞比容可以帮助估计失血的程度,患者无贫血,血红蛋白在短时间内下降至7g以下表示出血量在1200ml以上。②尿素氮:上消化道大出血后数小时,血尿素氮增高,1~2天达高峰,3~4天内降至正常。肌酐可同时增高,肌酐在133μmoL/L以下,而尿素氮>14.28mmoL/L,则提示上消化道出血在1000ml以上。
有下列情况时提示有持续的胃肠道出血:①呕血反复不止,呕血量较多;②黑便1日数次,或从柏油样转为紫红色;③周围循环状态经充分补液及输血后未见改善,或暂时好转而又继续恶化;④红细胞计数、血红蛋白量及红细胞比容进行性减少,网织红细胞计数持续增高;⑤补液与尿量足够情况下,血尿素氮持续或再次增高。
二、【问题】便血的常见病因。
【解答】
(一)上消化道疾病 食管静脉曲张破裂、消化性溃疡、急性胃黏膜病变、食管及胃癌等。
(二)小肠疾病 肠结核病、肠伤寒、急性出血性坏死性肠炎、Crohn病、小肠肿瘤、小肠血管畸形、空肠憩室炎或溃疡、Meckel憩室炎、肠套叠等。
(三)结直肠疾病 急性细菌性痢疾、阿米巴痢疾、肠结核、溃疡性结肠炎、Crohn病、结肠息肉及息肉病、结肠癌、缺血性结肠炎、抗生素相关性肠炎、憩室炎、放射性肠炎、白塞病、直肠孤立性溃疡、直肠肛门损伤、痔、肛裂、肛瘘等。
(四)感染出血 肠伤寒、副伤寒、钩端螺旋体病、流行性出血热、重症肝炎、败血症、血吸虫病、钩虫病等。
(五)全身性疾病 白血病、血小板减少性紫癜、过敏性紫癜、血友病、遗传性出血性毛细血管扩张症、维生素C及维生素K缺乏症、肝脏疾病等。
三、【问题】便血的临床表现。
【解答】
临床表现与便血的颜色、性状与出血的部位、出血量、出血速度及在肠道停留的时间有关。上消化道或高位小肠出血在肠内停留时间较长,红细胞破坏后,血红蛋白中的铁在肠道内与硫化物结合成硫化铁,故粪便呈黑色,更由于附有黏液而发亮,类似柏油,故又称柏油便(tarry stool)。若短时间(4小时内)出血量超过1000ml,则大便可呈暗红色,易与下消化道出血混淆;低位小肠或右半结肠出血,一般为暗红色或果酱色。若量少、速度慢,在肠道停留时间较长(超过14小时)时,大便亦呈黑色,注意不要误诊为上消化道出血。左半结肠出血,若量多,则呈鲜红色;若量少、停留时间长,则呈暗红色,粪便可全为血液或与粪便混合。血色鲜红不与粪便混合,仅黏附于粪便表面或于排便前后有鲜血滴出或喷射出者,提示为肛门或肛管疾病出血,如痔、肛裂或直肠肿瘤引起的出血。阿米巴痢疾粪便多为暗红色果酱样脓血便;急性细菌性痢疾为黏液脓性鲜血便;急性出血性坏死性肠炎可排出洗肉水血样粪便,并有特殊的腥臭味。细致观察血性粪便的颜色、性状及气味等对寻找病因及确立诊断有帮助。少量消化道出血,无肉眼可见的粪便颜色改变者称为隐血便,隐血便须用隐血试验确定,可无自觉症状或仅有贫血。食用动物血、猪肝等也可使粪便呈黑色,但免疫法查大便隐血为阴性。服用铋剂、铁剂、炭粉及中药等药物也可使粪便变黑,但一般为灰黑色无光泽,且隐血试验阴性,可资鉴别。
四、【问题】便血的伴随症状和意义。
【解答】
1.腹痛
(1)下腹痛时排血便或脓血便,便后腹痛减轻者,多见细菌性痢疾、溃疡性结肠炎、阿米巴痢疾等疾病。
(2)若为老年人,有高血压、冠状动脉粥样硬化、糖尿病病史,于腹痛后出现便血,应考虑缺血性肠病可能。
(3)慢性反复上腹痛,呈周期性与节律性,出血后疼痛减轻者,见于消化性溃疡。
(4)上腹绞痛或黄疸伴便血者,应考虑肝、胆道出血。
(5)腹痛伴便血还见急性出血坏死性肠炎、肠套叠、肠系膜血栓形成或栓塞。
2.里急后重(tenesmus) 肛门重坠感,似为排便未净,排便频繁,但每次排血便量甚少,且排便后未见轻松,提示肛门、直肠疾病,见痢疾、溃疡性结肠炎及直肠癌等。
3.发热 常见于传染性疾病或恶性肿瘤,如败血症、流行性出血热、钩端螺旋体病、胃癌、结肠癌等。
4.全身出血倾向 伴皮肤黏膜出血者,可见于急性传染性疾病及血液疾病,如白血病、血小板减少性紫癜或过敏性紫癜、血友病等。
5.皮肤改变 皮肤有蜘蛛痣及肝掌者,便血可能与门脉高压有关。皮肤与黏膜出现成簇的、细小的呈紫红色或鲜红色的毛细血管扩张,提示便血可能由遗传性出血性毛细血管扩张症所致。
6.腹部肿块 见结肠癌、肠结核、肠套叠、Crohn病及小肠良恶性肿瘤等。
五、【问题】正常胆红素代谢。
【解答】
正常血循环中衰老的红细胞经单核-巨噬细胞破坏,降解为血红蛋白,血红蛋白在组织蛋白酶的作用下形成血红素和珠蛋白,血红素在催化酶的作用下转变为胆绿素,后者再经还原酶还原为胆红素,占总胆红素来源的80%~85%。另外还有少量胆红素的来源为骨髓幼稚红细胞的血红蛋白和肝内含有亚铁血红素的蛋白质,占总胆红素的15%~20%。
上述形成的胆红素称为游离胆红素或非结合胆红素(unconjugated bilirubin,UCB),与血清白蛋白结合而输送,不溶于水,不能从肾小球滤出,故尿液中不出现非结合胆红素。非结合胆红素通过血循环运输至肝脏,与白蛋白分离后被肝细胞摄取,在肝细胞内与Y、Z两种载体蛋白结合,并被运输至肝细胞光面内质网的微粒体部分经葡萄糖醛酸转移酶的催化作用与葡萄糖醛酸结合,形成胆红素葡萄糖醛酸酯或称结合胆红素(conjugated bilirubin,CB)。结合胆红素为水溶性,可通过肾小球滤过从尿中排出。
结合胆红素从肝细胞经胆管排入肠道后,在回肠末端及结肠经细菌酶的分解与还原作用,形成尿胆原(urobilinogen)。尿胆原大部分从粪便排出,称粪胆原。小部分(10%~20%)经肠道吸收,通过门静脉血回到肝内,其中大部分再转变为结合胆红素,又随胆汁排入肠内,形成所谓“胆红素的肠肝循环”。被吸收回肝的小部分尿胆原经体循环由肾排出体外。
正常情况下,血中胆红素浓度保持相对恒定,总胆红素(TB) 1.7~17.1μmol/L(0.1~1.0mg/dl),其中 CB 0 ~3. 42μmol/L(0~0. 2mg/dl),UCB 1. 7~13.68μmol/L(0.1~0.8mg/dl)。
六、【问题】黄疸分类。
【解答】
1.按病因学分类
(1)溶血性黄疸
1)先天性溶血性贫血,如海洋性贫血、遗传性球形红细胞增多症。
2)后天性获得性溶血性贫血,如自身免疫性溶血性贫血、新生儿溶血、不同血型输血后的溶血以及蚕豆病、伯氨喹、蛇毒、毒蕈、阵发性睡眠性血红蛋白尿等引起的溶血。
溶血性黄疸一般为轻度,呈浅柠檬色。急性溶血时有发热、寒战、头痛、呕吐、腰痛,有不同程度的贫血和血红蛋白尿(尿呈酱油色或茶色),严重者有急性肾衰竭;慢性溶血多为先天性,除伴贫血外尚有脾大。
(2)肝细胞性黄疸:多由各种致肝细胞严重损害的疾病引起,如病毒性肝炎、肝硬化、中毒性肝炎、钩端螺旋体病、败血症等。临床表现为皮肤、黏膜浅黄色至深黄色,可有轻度皮肤瘙痒,其他为肝脏原发病的表现,如疲乏、食欲减退,严重者可有出血倾向、腹腔积液腹腔积液、昏迷等。
(3)胆汁淤积性黄疸:胆汁淤积可分为肝内性和肝外性。肝内性又分肝内阻塞性胆汁淤积和肝内胆汁淤积,前者见肝内泥沙样结石、癌栓、寄生虫病。后者见病毒性肝炎、药物性胆汁淤积、原发性胆汁性肝硬化、妊娠期复发性黄疸等。肝外性胆汁淤积可由胆总管结石、狭窄、炎性水肿、肿瘤及蛔虫等阻塞所引起。一般皮肤呈暗黄色,胆道完全阻塞者颜色呈深黄色,甚至呈黄绿色,并有皮肤瘙痒及心动过缓,尿色深,粪便颜色变浅或呈白陶土色。
(4)先天性非溶血性黄疸
1)Gilbert综合征:一般黄疸较轻,呈波动性,肝功能检查正常。
2)Dubin-Johnson综合征:由肝细胞对CB及某些阴离子向毛细胆管排泄发生障碍,致血清CB增加而发生的黄疸。
3)Crigler-Najjar综合征:血中UCB甚高,产生核黄疸(nuclear jaundice),见新生儿,预后极差。
4)Rotor综合征:系由肝细胞对摄取UCB和排泄CB存在先天性缺陷致血中胆红素增高而出现黄疸。
2.按胆红素性质分类
(1)以UCB增高为主的黄疸。
(2)以CB增高为主的黄疸。
七、【问题】黄疸鉴别。
【解答】
(一)伴随症状
1.伴发热 见于急性胆管炎、肝脓肿、钩端螺旋体病、败血症、大叶性肺炎及病毒性肝炎。急性溶血可先有发热而后出现黄疸。
2.伴上腹剧烈疼痛 见于胆道结石、肝脓肿或胆道蛔虫病;右上腹剧痛、寒战高热和黄疸为夏科(Charcot)三联征,提示急性化脓性胆管炎;持续性右上腹钝痛或胀痛见病毒性肝炎、肝脓肿或原发性肝癌。
3.伴肝大 轻至中度肝大,质地软或中等硬度且表面光滑,见病毒性肝炎、急性胆道感染或胆道阻塞;明显肝大,质地坚硬,表面凹凸不平有结节者见原发或继发性肝癌;肝大不明显, 质地较硬边缘不整齐,表面有小结节者见肝硬化。
4.伴胆囊肿大 提示胆总管梗阻,常见胰头癌、壶腹癌、胆总管癌、胆总管结石等。
5.伴脾大 见于病毒性肝炎、钩端螺旋体病、败血症、疟疾、肝硬化、各种原因引起的溶血性贫血及淋巴瘤。
6.伴腹腔积液 见重症肝炎、失代偿期肝硬化、肝癌等。
(二)辅助检查
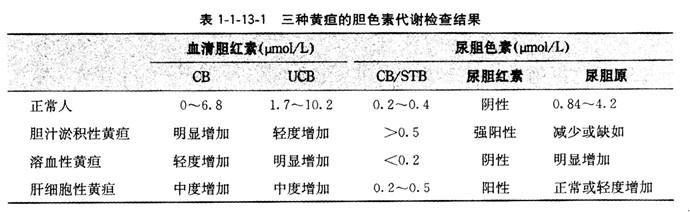
1.实验室检査 溶血性黄疸血清UCB增加为主,尿胆原增加,粪胆原增加。急性溶血性黄疸尿中有血红蛋白排出,隐血试验阳性。血液检查除贫血外尚有网织红细胞增加、骨髓红细胞系列增生旺盛等。肝细胞性黄疸血清中CB与UCB均增加,尿胆原增高。胆汁淤积性黄疸血清CB增加为主,尿胆红素(urine bilirubin)试验阳性。尿胆原及粪胆原减少或阙如。血清碱性磷酸酶及总胆固醇增高,见表1-1-13-1。
2.其他检査
(1)B型超声:了解肝脏的大小、形态、肝内有无占位性病变、胆囊大小及胆道系统有无结石及扩张、脾脏有无肿大、胰腺有无病变。
(2)X线腹部平片及胆道造影:X线检查腹部平片可发现胆道结石、胰腺钙化等病变。X 线胆道造影可发现胆管结石、狭窄、肿瘤等异常,并可判断胆囊收缩功能及胆管有无扩张。
(3)逆行胰胆管造影(ERCP):可通过内镜直接观察壶腹区与乳头部有无病变,可经造影区别肝外或肝内胆管阻塞的部位,也可间接了解胰腺有无病变。
(4)经皮肝穿刺胆道造影(PTC):能清楚显示整个胆道系统,可区分肝外阻塞性黄疸与肝内胆汁淤积性黄疸,对胆道阻塞的部位、程度及范围进行了解。
(5)上腹部CT:显示肝、胆、胰等病变,特别是肝外梗阻。
(6)放射性核素检查:应用198金或99锝扫描可了解肝内有无占位性病变。用131碘玫瑰红扫描可鉴别肝外阻塞性黄疸与肝细胞性黄疸。
(7)磁共振胆管成像(MRCP):清晰显示胆管系统的形态结构。对各种原因引起的梗阻性黄疸胆道扩张情况可作出比较客观的诊断。特别适用于B超或CT有阳性发现,但又不能明确诊断的患者。
(8)肝穿刺活检及腹腔镜检查:用于胆汁淤积性黄疸发生胆汁外溢造成胆汁性腹膜炎的患者,伴肝功能不良者可因凝血机制障碍致内出血,应慎重考虑指征。
内科主治医师考试:《答疑周刊》2021年第6期(word版下载)
〖医学教育网版权所有,转载务必注明出处,违者将追究法律责任〗

- · 医学教育网心血管内科主治医师:《答疑周刊》2024年第44期
- · 医学教育网内科主治医师考试:《答疑周刊》2024年第44期
- · 医学教育网心血管内科主治医师:《答疑周刊》2024年第43期
- · 医学教育网内科主治医师考试:《答疑周刊》2024年第43期
- · 医学教育网心血管内科主治医师:《答疑周刊》2024年第42期
- · 医学教育网内科主治医师考试:《答疑周刊》2024年第42期
- · 医学教育网心血管内科主治医师:《答疑周刊》2024年第41期
- · 医学教育网内科主治医师考试:《答疑周刊》2024年第41期
- · 医学教育网心血管内科主治医师:《答疑周刊》2024年第40期
- · 医学教育网内科主治医师考试:《答疑周刊》2024年第40期







![[em2_01]](https://live.cdeledu.com/web/images/emoji/01.png)
![[em2_02]](https://live.cdeledu.com/web/images/emoji/02.png)
![[em2_03]](https://live.cdeledu.com/web/images/emoji/03.png)
![[em2_04]](https://live.cdeledu.com/web/images/emoji/04.png)
![[em2_05]](https://live.cdeledu.com/web/images/emoji/05.png)
![[em2_06]](https://live.cdeledu.com/web/images/emoji/06.png)
![[em2_07]](https://live.cdeledu.com/web/images/emoji/07.png)
![[em2_08]](https://live.cdeledu.com/web/images/emoji/08.png)
![[em2_09]](https://live.cdeledu.com/web/images/emoji/09.png)
![[em2_10]](https://live.cdeledu.com/web/images/emoji/10.png)
![[em2_11]](https://live.cdeledu.com/web/images/emoji/11.png)
![[em2_12]](https://live.cdeledu.com/web/images/emoji/12.png)
![[em2_13]](https://live.cdeledu.com/web/images/emoji/13.png)
![[em2_14]](https://live.cdeledu.com/web/images/emoji/14.png)
![[em2_15]](https://live.cdeledu.com/web/images/emoji/15.png)
![[em2_16]](https://live.cdeledu.com/web/images/emoji/16.png)
![[em2_17]](https://live.cdeledu.com/web/images/emoji/17.png)
![[em2_18]](https://live.cdeledu.com/web/images/emoji/18.png)
![[em2_19]](https://live.cdeledu.com/web/images/emoji/19.png)
![[em2_20]](https://live.cdeledu.com/web/images/emoji/20.png)



















 扫一扫立即下载
扫一扫立即下载


